Las grandes esperanzas de que el diagnóstico temprano del cáncer mediante pruebas de detección extiendan la esperanza de vida se han vuelto cada vez más controvertidas. 1 Casi todos los ensayos no incluyen la mortalidad por todas las causas como criterio de valoración, y menos aún como criterio de valoración principal, lo que impide sacar conclusiones sobre la ampliación de la esperanza de vida.
Después de mucho entusiasmo por la detección del cáncer en la década de 1970 y principios de la década de 2000, la constatación de beneficios inciertos, la creciente preocupación por el sobrediagnóstico y el reconocimiento de los daños de las pruebas de detección con falsos positivos y la carga de los procedimientos diagnósticos y terapéuticos posteriores han convertido la detección del cáncer en un área polarizada en medicina contemporánea.
Es difícil o incluso imposible eliminar gradualmente los programas de detección, incluso cuando las investigaciones no han logrado documentar beneficios significativos. Creemos que los debates transparentes y basados en evidencia sobre las pruebas de detección del cáncer con un delicado equilibrio entre beneficios y daños se han convertido en una amenaza para las partes interesadas poderosas.
Detección del cáncer: conceptos y efectos
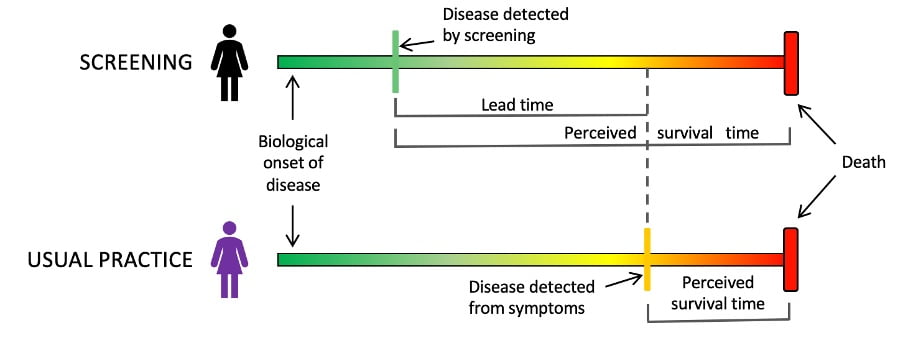
Las pruebas de detección del cáncer siguen 2 conceptos claramente diferenciados: detección precoz o prevención del cáncer. Las pruebas de detección temprana (como la mamografía para el cáncer de mama o la prueba del antígeno prostático específico [PSA] para el cáncer de próstata) funcionan detectando el cáncer en forma temprana y, por lo tanto, reduciendo la muerte por cáncer. Los exámenes de detección temprana no pueden reducir el riesgo de contraer cáncer, un error común. En los últimos años, hemos aprendido que la detección temprana aumenta el riesgo de cáncer. A esto se le llama sobrediagnóstico. Las personas sobrediagnosticadas reciben tratamiento sin ningún beneficio, pero se ven afectadas por todos los daños potenciales.
La detección preventiva del cáncer (como la colonoscopia para el cáncer colorrectal o la prueba de Papanicolaou para la detección del cáncer de cuello uterino) previene el cáncer al permitir la eliminación de precursores benignos antes de que se conviertan en cáncer. Los exámenes preventivos reducen tanto la incidencia del cáncer como la mortalidad específica por cáncer. De manera similar a la prevención primaria mediante cambios en el estilo de vida, como dejar de fumar y una dieta saludable, las pruebas de detección preventivas tienen un atractivo evidente sobre las pruebas de detección temprana; la mayoría de las personas probablemente elegirían una prueba de detección que prevenga el cáncer en lugar de una en la que aún contraen el cáncer pero no mueren a causa de él. Muchas partes interesadas promueven intensamente ambos conceptos sin explicar las diferencias y sus implicaciones. Esto puede haber dado lugar a malentendidos y expectativas poco realistas entre los pacientes y quienes toman las decisiones.
Las partes interesadas
La profesión médica
Las personas invitadas a programas de detección o que ven anuncios de ellos probablemente asumen que estos programas cuentan con el apoyo de la profesión médica basándose en una evaluación exhaustiva que ha documentado que los beneficios sin duda superan cualquier daño y carga y que “salvan vidas”.
Sin embargo, esta suposición es lamentablemente incorrecta.
Sorprendentemente, de los dos programas dominantes de detección temprana disponibles, sólo la implementación de la mamografía fue precedida por ensayos aleatorios de apoyo con la mortalidad por cáncer de mama como resultado.
Por el contrario, a finales de los años 1980, los profesionales médicos comenzaron a promover la prueba de PSA, antes de que se cumplieran los requisitos previos fundamentales para la evaluación del cribado del cáncer (ya establecidos en 1968) se había completado para la detección de PSA; Se desconocían en gran medida el rendimiento de la prueba de detección, la historia natural de las lesiones detectadas y los beneficios del tratamiento radical.
Algunas décadas más tarde, ensayos aleatorios indicaron que la prueba de PSA tiene sólo un pequeño beneficio en la reducción de la muerte por cáncer de próstata y que el sobrediagnóstico y el sobretratamiento del cáncer de próstata son sustanciales.
Mientras tanto, los médicos de muchos países siguen prescribiendo pruebas de detección del PSA.
Recientemente publicamos los resultados del primer ensayo clínico aleatorizado (hasta donde sabemos) de detección del cáncer colorrectal con colonoscopia.El ensayo indicó una reducción de la incidencia del cáncer colorrectal de aproximadamente el 20%, pero la detección no redujo la mortalidad por cáncer colorrectal en los análisis por intención de tratar. Estos resultados fueron menos notables de lo que esperaban algunos líderes de opinión. Sus comentarios fueron emotivos, tal vez reflejando que los gastroenterólogos se encuentran entre las especialidades médicas mejor pagadas en los EE. UU., principalmente relacionados con la implementación de la detección mediante colonoscopia.
Intereses creados
Los accionistas son cabilderos persuasivos que brindan información a los tomadores de decisiones, organizaciones directrices, médicos, periodistas e investigadores. Argumentan apasionadamente en contra del abandono de la detección del cáncer y promueven planes para ampliar la detección a grupos de edad más jóvenes o mayores o para realizar pruebas con mayor frecuencia.
Si bien estas actividades tienen buenas intenciones, pueden estar equivocadas. La teoría de que la detección temprana del cáncer es beneficiosa es complicada y no es fácil de comprender para los legos. Aunque todo el mundo está familiarizado con las ventajas de recibir un diagnóstico de cáncer en etapas tempranas, esta experiencia nos dice poco sobre los beneficios (y menos aún sobre los daños) de las pruebas de detección, como se describió anteriormente.
Los defensores de los pacientes suelen estar formados por un grupo seleccionado de supervivientes de cáncer relativamente sanos, probablemente con una sobrerrepresentación de pacientes sobrediagnosticados con enfermedades no letales que se consideran salvados aunque en realidad resultaron perjudicados por las pruebas de detección, un concepto llamado paradoja de la popularidad.
En Estados Unidos, estimaciones recientes indican que entre 1,5 y 1,9 millones de hombres han sido sobrediagnosticados con cáncer de próstata temprano: pacientes que no pueden beneficiarse de las pruebas de detección pero creen que evitaron la muerte por cáncer de próstata.
Sociedades contra el cáncer
Las sociedades contra el cáncer y las organizaciones benéficas dependen de campañas de donaciones. Para tener éxito, deben permanecer visibles y parecer relevantes, positivos y comprometidos. En este esfuerzo, las sociedades contra el cáncer a menudo promueven la detección del cáncer. Es menos probable que se articulen los daños debidos al estigma psicológico del diagnóstico, el sobrediagnóstico o los efectos adversos del tratamiento.
No se conocen iniciativas de las sociedades contra el cáncer para promover la reducción o el abandono de programas de detección del cáncer que han demostrado ser de poco o ningún beneficio. Por tanto, las sociedades contra el cáncer contribuyen a la continuación de la detección del cáncer.
Políticos
Los políticos, los tomadores de decisiones y sus expertos asesores deben actuar en medio de una tormenta de lobbystas.
Deben priorizar entre innumerables oportunidades para mejorar la salud pública y un sistema de atención médica sobrecargado.
Deben sopesar los beneficios a corto plazo y los beneficios a largo plazo: ¿la detección del cáncer salvaría más vidas en una perspectiva a corto plazo que, por ejemplo, los controles obligatorios para no fumar o la promoción de un estilo de vida saludable?
Es difícil imaginar que un político atraiga más votos en las próximas elecciones proponiendo abandonar los programas de detección del cáncer en curso que se perciben como servicios beneficiosos para sus electores; resulta más atractivo proponer nuevos programas de detección.
Por lo tanto, nunca hemos oído hablar de ninguna campaña política contra una prueba de detección del cáncer.
Personal
Los programas de detección en curso consumen enormes recursos, financieros y humanos. En Estados Unidos, los gastos en detección del cáncer oscilan entre 40.000 y 80.000 millones de dólares al año y emplean a decenas de miles de trabajadores y asociados de la atención sanitaria. Suponemos que difícilmente elegirían este trabajo sin optimismo sobre los beneficios. Y una amenaza de dejarlos desempleados abandonando el programa probablemente provocaría protestas, incluso de aquellos involucrados en el diagnóstico, el tratamiento, la rehabilitación y la vigilancia a largo plazo después de la detección.
Las soluciones
En la medicina del siglo XXI prevalece una paradoja fundamental. Los tratamientos farmacéuticos, las vacunas o los dispositivos médicos invasivos generalmente requieren una evaluación en ensayos clínicos aleatorios de los beneficios y daños antes de las recomendaciones y la implementación rutinaria.
Incluso una evidencia tentativa de daño puede provocar la retirada del mercado.
Por el contrario, la detección del cáncer (que ahora también incluye nuevas pruebas de detección temprana de múltiples cánceres) puede implementarse como experimentos humanos a gran escala antes de que esté disponible la información básica sobre el rendimiento, los beneficios, los daños y la rentabilidad de las pruebas.
Todos los actores mencionados anteriormente tienen conflictos de intereses financieros y de otro tipo que respaldan la continuación de las pruebas de detección del cáncer, a pesar de la evidencia limitada sobre si los beneficios superan los riesgos. Proponemos que los conflictos de intereses se divulguen con tanta rigurosidad entre los grupos que apoyan la detección del cáncer como en otras áreas de la investigación médica y las publicaciones científicas.
Para evitar daños y aumentar los beneficios, creemos que los representantes y expertos de la atención médica deben ser honestos, transparentes y desapasionados acerca de los beneficios y daños de las pruebas de detección, expresados de una manera que permita una verdadera toma de decisiones compartida. Para los tomadores de decisiones y los pagadores que deciden si se debe reembolsar una prueba de detección o introducir un programa de detección, los costos incrementales comparados con los beneficios y daños incrementales, en números absolutos, son un requisito previo para una toma de decisiones informada.
Las guías para la detección del cáncer suelen ser elaboradas por profesionales de la detección, organizaciones de detección y representantes de los pacientes, con sus intereses creados.
Proponemos que las pautas de detección no deberían permitir que individuos u organizaciones con intereses clínicos, financieros o intelectuales asuman roles de liderazgo en el desarrollo de pautas.
Esto mejoraría la calidad y confiabilidad de las recomendaciones.
Una guía reciente de detección del cáncer colorrectal que sigue estos estándares ha dado como resultado recomendaciones menos entusiastas para la detección, pero ha sido ignorada por muchos profesionales médicos involucrados en programas de detección y por las sociedades de detección.
Las tasas de participación en los exámenes de detección ya no deben usarse como indicador de calidad ni para monitorear el desempeño de médicos o programas individuales.
Los profesionales médicos, los representantes de los pacientes y las sociedades contra el cáncer deberían seguir este camino abogando por una información transparente sobre los beneficios y los daños, en lugar de una promoción acrítica de los exámenes de detección. Las decisiones de reconsiderar programas en curso o implementar nuevos programas deben tomarse sin influencia de partes interesadas que tengan intereses creados.
Esto puede reconstruir la confianza en la detección del cáncer y en las recomendaciones médicas y de salud pública en general, lo cual es fundamental para un comportamiento saludable y la igualdad en salud.
Referencia:
Artículo aparecido en 10.1001/jamainternmed.2023.4064
![]()