Hace poco el BMJ publicó una revisión de este tema (1). Les resumimos los conceptos más importantes.
Dificultades en la interpretación de ensayos clínicos en migraña
– Los requisitos reglamentarios generalmente requieren comparadores de placebo, aunque los comparadores activos serían más informativos para la práctica diaria.
– Las tasas de respuesta al placebo son particularmente altas para la migraña (20-30%) y persisten hasta las 16 semanas. Por lo tanto, los estudios abiertos de corta duración en migraña tienen un alto riesgo de sesgo. Los ensayos de observación sin comparadores tienen un valor limitado en la toma de decisiones.
-La atención estándar “de referencia” no es lo mismo que el placebo.
-Los efectos placebo a menudo incorporan los efectos positivos del tiempo, la atención, la educación terapéutica y los consejos sobre el estilo de vida. Los ensayos clínicos pueden ofrecer el beneficio de más tiempo y estructura para dar consejos que la práctica clínica ocupada (“línea de base”). Esto no está muy estudiado.
-Hay pocas comparaciones directas entre los tratamientos más antiguos (generalmente económicos, sin patente) y los más nuevos. Las compañías farmacéuticas no tienen incentivos financieros para llevarlas a cabo, y la financiación no comercial para esto es muy competitiva.
-Las revisiones y metanálisis Cochrane analizan la calidad de los datos, pero enfrentan desafíos complejos en la heterogeneidad de las definiciones de migraña, el diseño del estudio y los criterios de valoración.
-Algunos ensayos examinan la migraña episódica y otros la migraña crónica (>15 días de migraña al mes); algunas revisiones sistemáticas amalgaman ambos.
-Se utilizan criterios de valoración variables, incluida la reducción de los días de dolor de cabeza al mes, los días de migraña al mes, la frecuencia de la migraña, los dolores de cabeza al mes y la tasa de respuesta del 50%.
-Las medidas de eficacia más comunes son el porcentaje de pacientes con >50 % de reducción de los dolores de cabeza y una reducción media de los días de dolor de cabeza al mes. Dependiendo de la cantidad de referencia de días de dolor de cabeza por mes, esto puede oscilar entre 0,43 y 2,5.
-Los días de dolor de cabeza por mes se comparan de forma variable con el placebo (en cuanto a los requisitos reglamentarios) de referencia o con un comparador activo.
-La cuestión de la significación estadística frente a la clínica es importante al interpretar los datos: una reducción de 0,43 a 2,5 días de dolor de cabeza al mes puede no ser suficiente para mejorar la calidad de vida, especialmente en la migraña crónica.
-La duración del estudio es variable, a menudo menos de 16 semanas, lo que significa que es probable que los efectos del placebo sigan siendo altos.
¿Qué tratamientos preventivos de primera línea están disponibles?
Los tratamientos preventivos de primera línea adecuados para la atención primaria se pueden dividir en no farmacológicos (educación terapéutica, acupuntura, dispositivos portátiles de estimulación); suplementos y vitaminas (nutracéuticos: magnesio, riboflavina, coenzima Q, matricaria); y medicamentos recetados (bloqueadores beta, topiramato, antidepresivos, valproato, pizotifeno, candesartán).
Tratamientos no farmacológicos
La educación terapéutica es una colección heterogénea de intervenciones que informan a los pacientes sobre su condición, tratamientos, sus riesgos y beneficios, con el objetivo de maximizar la calidad de vida.
Es difícil de definir y replicar sistemáticamente.
Lo que es más importante, la educación terapéutica es parte integral de una consulta útil. Una revisión sistemática de 14 ensayos controlados aleatorios (ECA) encontró evidencia moderada a fuerte de la efectividad de la educación terapéutica y sugirió que debería integrarse en la atención.
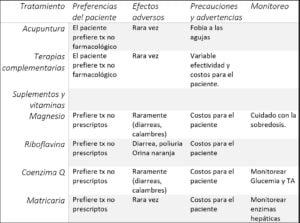
La acupuntura tiene eficacia según una revisión Cochrane (22 ensayos, 4985 personas) en la migraña episódica. Esta eficacia se basó en seis sesiones con controles sin acupuntura y acupuntura simulada.
Las principales limitaciones son el costo para el individuo, ya que la acupuntura rara vez es gratuita en el punto de atención.
Solo la mitad de los pacientes que usan tratamientos complementarios e integradores (TCI) se lo dicen a sus médicos. A partir de una revisión narrativa, los TCI tienen una eficacia variable con certeza moderada para la meditación consciente, las fisioterapias, el yoga y el tai chi. Algunos han demostrado beneficios adicionales para la salud (por ejemplo, un ECA mostró una reducción del peso y la presión arterial en sujetos que practicaban tai chi, así como una reducción del dolor de cabeza).
Ninguna evidencia de ECA respalda la perforación Daith (perforación de la oreja que atraviesa el pliegue del cartílago más interno de la oreja), y existe evidencia de certeza baja para los dispositivos de estimulación del nervio trigémino externo de mano en la migraña episódica.
Suplementos y vitaminas (nutracéuticos)
El magnesio, la riboflavina, la coenzima Q y la matricaria se comercializan para la migraña.
El magnesio tiene evidencia de ECA para una efectividad mayor que el placebo.
Una revisión reciente encontró que la riboflavina de 400 mg fue efectiva en un pequeño ECA (55 pacientes).
La coenzima Q redujo la frecuencia y la duración de la migraña episódica, según un metanálisis de 371 pacientes de seis ensayos controlados aleatorios.
Una revisión Cochrane actualizada (seis estudios, 561 participantes) encontró efectos modestos del remedio herbal matricaria.
La matricaria debe evitarse en aquellos que toman medicamentos que pueden causar sangrado, ya que puede aumentar este riesgo y es una causa rara de toxicidad hepática.
Medicamentos con receta
Se describen los medicamentos con evidencia de efectividad de ECA que son adecuados para la atención primaria.
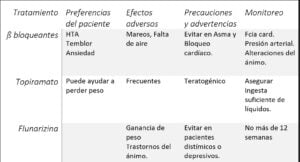
Estas sugerencias se basan en pautas y consideraciones prácticas: facilidad de uso, seguridad y bajo riesgo de efectos secundarios graves. Incluyen beta bloqueantes, topiramato, antidepresivos tricíclicos, flunarizina, valproato, pizotifeno, candesartán y aspirina.
El pizotifeno y la aspirina se incluyen porque tienen una certeza moderada de efectividad (aunque a menudo no se mencionan en muchas guías), son fáciles de usar y, según el artículo, pueden ser particularmente útiles en pacientes mayores.
Los tratamientos son inasequibles para muchos pacientes en todo el mundo porque deben pagarlos directamente.
Las licencias y la disponibilidad de los medicamentos también varían; por ejemplo, la flunarizina y el pizotifeno no están disponibles en algunos países. El candesartán no tiene licencia para el tratamiento de la migraña en muchas partes del mundo. Los médicos de atención primaria y secundaria pueden optar por centrarse en algunas de estas opciones, para desarrollar experiencia y confianza en su uso.
Los medicamentos recetados tienen contraindicaciones importantes. Las personas con enfermedades cardíacas deben usar los bloqueantes beta con precaución y las personas con asma deben evitarlos por completo.
El topiramato está contraindicado en personas con litiasis renal.
El topiramato y el valproato deben evitarse en embarazadas. Los antidepresivos tricíclicos están contraindicados en personas con glaucoma de ángulo cerrado, prostatismo significativo y arritmias cardíacas o con otros medicamentos que pueden prolongar el intervalo QT.
Referencias:
(1) https://www.bmj.com/content/382/bmj-2021-069494
![]()


