Una revisión no sistemática sobre cáncer de cérvix fue publicada recientemente. Aquí les ofrecemos un resumen. (1)
Cada año aproximadamente (cifras de Estados Unidos).
100.000 personas reciben tratamiento por precáncer de cérvix,
14.000 personas son diagnosticadas de este problema y
4000 mueren de cáncer de cuello uterino.
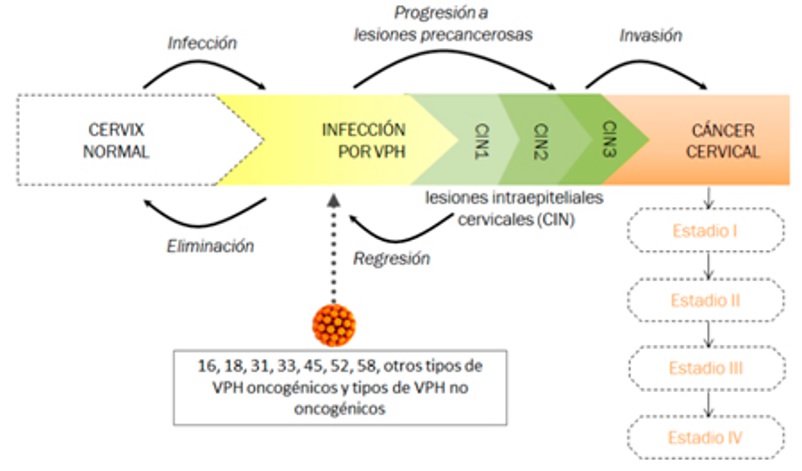
Esencialmente, todos los cánceres de cuello uterino en todo el mundo son causados por infecciones persistentes con uno de los 13 genotipos cancerígenos del virus del papiloma humano (VPH): 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59 y 68.
Los genotipos de VPH de bajo riesgo no están asociados con un mayor riesgo de cáncer de cuello uterino y su detección no juega ningún papel en las estrategias de prevención del cáncer.
El VPH-16 es el más cancerígeno y está asociado con más del 60% de los cánceres escamosos y adenocarcinomas de cuello uterino y con cánceres orofaríngeos y otros cánceres anogenitales.
Es probable que la vacunación contra el VPH entre los 9 y los 12 años prevenga más del 90 % de los precánceres y cánceres de cuello uterino. Los beneficios completos de la vacunación no ocurrirán hasta que la población actualmente vacunada en la adolescencia alcance la mitad o la vejez de la vida.
Por lo tanto, la detección sigue siendo un componente importante de la prevención del cáncer de cuello uterino.
Los programas de citología repetida (prueba de Pap), biopsias guiadas por colposcopia y escisión de cambios precancerosos del cuello uterino han reducido la incidencia y la mortalidad por cáncer de cuello uterino a nivel poblacional en un 60% a un 80%.
Sin embargo, debido a que las clasificaciones citológicas e histológicas tienen una variabilidad intrínseca, incluir información relacionada con la infección por VPH aumenta la precisión de las estrategias de prevención.
Fisiopatología del VPH y del cáncer cervicouterino.
La unión escamocolumnar del cérvix es particularmente susceptible a la carcinogénesis por VPH.
Los cambios celulares que son precursores del cáncer de cuello uterino se desarrollan típicamente en esta área.
La nueva evidencia indica “células de reserva” que son susceptibles a la transformación maligna y también son un reservorio de infecciones latentes por VPH.
Estas células están ubicadas por encima de la membrana basal, dispersas y se extienden proximales a la unión escamocolumnar visible debajo del epitelio glandular del canal endocervical.
Específicamente, el riesgo de precáncer se puede estimar con precisión mediante la identificación del genotipo del VPH y el uso de pruebas morfológicas y bioquímicas, como la citología y la tinción dual de p16/Ki67, para comprender si la infección por el VPH se está replicando (más probablemente benigna) o es abortiva y transformadora ( más probablemente precancerosas).
Infecciones activas y latentes.
Una nueva infección por VPH, independientemente del genotipo, se considera una infección por VPH activa que produce nuevas copias del virus.
Las infecciones activas por VPH pueden ocurrir sin cambios microscópicos o visibles en el cuello uterino o como anomalías celulares equívocas o de bajo grado del cuello uterino, pero los cambios precancerosos son poco comunes.
Ya sea que ocurran anomalías celulares, como una lesión intraepitelial escamosa de bajo grado (LSIL), la mayoría de las infecciones desaparecen dentro de los 12 a 24 meses, ya sea debido a la falta de aptitud biológica o mediante la supresión por parte del sistema inmunitario celular del huésped.
Aunque se ha documentado evidencia de inmunidad contra la reinfección, la inmunidad después de la infección natural es incompleta y poco conocida.
Las infecciones por VPH pueden persistir en las células basales del cuello uterino y experimentar una replicación lenta, lo que se denomina infección latente.
Durante la infección latente, las pruebas cervicovaginales para VPH son negativas, no se produce daño celular aparente y el riesgo de cáncer es mínimo.
Las infecciones por VPH pueden reaparecer a lo largo de la vida de una persona, con tasas de reaparición de hasta el 15 % a los 5 años.
Por lo tanto, un nuevo resultado positivo de la prueba del VPH puede ser una infección recién adquirida o la reaparición de una infección anterior.
Las pruebas clínicas actualmente disponibles no distinguen entre estas alternativas.
El riesgo de progresión a precáncer durante 5 años es de aproximadamente 3% con infecciones nuevas o recurrentes, lo que sugiere que la distinción no es clínicamente relevante.
Referencia:
![]()